- Sexuell übertragbare Infektionen
- Der Checkpoint Plus Freiburg: Ein integriertes Versorgungsangebot für sexuell aktive Menschen
- Sexuelle Gesundheit
- Opportunistische Infektionen bei Menschen mit HIV
- HIV-positive Patienten in der internistischen Hausarztpraxis
- HIV im Alter: Häufigkeit, Diagnostik und Therapie
Sexuell übertragbare Infektionen
Sexuell übertragbare Infektionen (STI) werden in erster Linie beim Geschlechtsverkehr von Mensch zu Mensch weitergegeben – so weit, so klar. Einige der dafür verantwortlichen Erreger können aber auch auf anderem Weg, beispielsweise durch eine Schmierinfektion oder die gemeinsame Nutzung von Spritzbesteck, übertragen werden. Daher können diese STI grundsätzlich bei allen Menschen auftreten.
STI können von unterschiedlichen Erregern verursacht werden [1], zum Beispiel von
- Bakterien wie Chlamydien, Gonokokken oder der Syphilis-Erreger Treponema pallidum [2-4].
- Viren wie die Hepatitis-Viren A, B und C (HAV, HBV, HCV) oder das Humane Immundefizienzvirus (HIV) [1, 5, 6].
- Parasiten wie z. B. Krätzmilben [1].
Häufigkeit von STI in Deutschland
Da Infektionen mit Chlamydien und Gonokokken in Deutschland nicht meldepflichtig sind, gibt es keine bundesweiten Daten zur Häufigkeit dieser Infektionen [2, 3]. Für meldepflichtige STI liegen die folgenden Zahlen des Robert Koch-Instituts (RKI) aus dem Jahr 2020 vor [7]:
- Syphilis: 7374 Fälle
- Hepatitis A: 557 Fälle
- Hepatitis B: 6798 Fälle
- Hepatitis C: 4542 Fälle
- HIV: 2454 Fälle
Präventionsmaßnahmen in der Praxis
Gezielte Prävention ist eine wichtige Stellschraube im Kampf gegen die Ausbreitung von STI. Kondome bieten bekanntermaßen einen guten Schutz vor Infektionen mit HIV und HCV [1, 6]. Außerdem können sich HIV-negative Menschen, die – zum Beispiel aufgrund von häufigen Sexualkontakten mit unterschiedlichen Partnern – einem erhöhten HIV-Infektionsrisiko ausgesetzt sind, mit einer Präexpositionsprophylaxe (PrEP) schützen [1]. Gegen Hepatitis A und B stehen wirksame Impfstoffe zur Verfügung [5]. Eine Übersicht über die Abrechnungsziffern für diese Impfungen ist am Beispiel für Baden-Württemberg in Tabelle 1 zusammengestellt.
Tabelle 1: Abrechnungsziffern (Bsp. Baden-Württemberg) der Indikationsimpfungen gegen HAV und HBV [8].
Impfung (Indikationsimpfung) | Erste Dosis | Letzte Dosis | Auffrischung | Verordnung |
Hepatitis A + B | 89202 A | 89202 B | 89202 R | auf Namen d. Patienten |
Hepatitis A | 89105 A | 89105 B | 89105 R | Sprechstundenbedarf |
Hepatitis B | 89107 A | 89107 B | 89107 R | Sprechstundenbedarf |
Solche Präventionsmaßahmen sind auch vor dem Hintergrund wichtig, dass derzeit noch nicht alle STI geheilt werden können. Wenn sie früh erkannt werden, lassen sich STI aber in der Regel gut behandeln [1]. Um möglichst viele Infektionen mit HBV und HCV zu erkennen, ihre Ausbreitung in der deutschen Bevölkerung zu verhindern und damit zusammenhänge Spätfolgen zu vermeiden, ist das Screening auf diese beiden Infektionen mittlerweile in den sogenannten „Check-up 35“ integriert. Versicherte ab 35 Jahren haben damit einmalig den Anspruch darauf, sich per Kassenleistung auf eine Infektion mit HBV und HCV untersuchen zu lassen [9]. Die diagnostische Abklärung einer Infektion mit Chlamydien/Gonokokken oder einer Syphilis-Erkrankung kann über bestimmte EBM-Ausnahmekennziffern abgerechnet werden (32004 für Chlamydien und Gonokokken / 32006 für Syphilis) [10]. Das Screening von Gonokokken-/Chlamydien-Infektionen erfolgt in Checkpoints oder in den Gesundheitsämtern.
POINT-Studie beziffert STI-Prävalenz bei wohnungslosen Menschen
Grundsätzlich kann jeder Mensch im Laufe seines Lebens mit STI in Kontakt kommen. Es gibt aber Personengruppen, deren Infektionsrisiko im Vergleich zur Allgemeinbevölkerung erhöht ist. Dazu zählen unter anderem wohnungslose Menschen, die häufig nur einen eingeschränkten Zugang zur medizinischen Versorgung haben und im Alltag nicht die üblichen Hygienestandards einhalten können. Wohnungslose Menschen sind deshalb besonders vulnerabel für übertragbare und nicht-übertragbare Erkrankungen [11]. Die POINT-Studie, die vom RKI in Kooperation mit dem Fixpunkt e. V. und der BeSog Berliner Sozialprojekte gGmbH auf den Weg gebracht wurde, untersucht unter anderem die Prävalenz bestimmter STI bei wohnungslosen Menschen in Berlin. Im Fokus der Studie stehen Infektionen mit HBV, HCV, HIV, Chlamydien, Gonokokken sowie Syphilis-Erkrankungen [11].
Pilotprojekt bestätigt erhöhte STI-Raten bei Wohnungslosen
Erste Ergebnisse der POINT-Studie von 216 Teilnehmenden wurden 2022 im epidemiologischen Bulletin des RKI veröffentlicht. Dabei konnte gezeigt werden, dass insbesondere aktive Infektionen mit HBV, HCV und HIV bei wohnungslosen Menschen in Berlin deutlich häufiger auftreten als in der deutschen Allgemeinbevölkerung [11]. Tabelle 2 gibt eine Übersicht über die Prävalenz der untersuchten STIs bei den Teilnehmenden. Zum Vergleich: In der Allgemeinbevölkerung wird von einer HBV-Prävalenz von 0,3 %, einer HCV-Prävalenz von 0,2 % und einer HIV-Prävalenz von 0,1% ausgegangen [11].
Tabelle 2: Prävalenz ausgewählter STI in der POINT-Studie [11].
Erreger | Prävalenz, n/N (%) |
HBV (aktive Infektion) | 4/212 (1,9) |
HCV (aktive Infektion) | 34/213 (16,0) |
HIV | 6/213 (2,8) |
Chlamydien | 6/198 (3,0) |
Gonokokken | 4/198 (2,0) |
Syphilis (aktive Infektion) | 3/213 (1,4) |
Die Autoren schlagen unter anderem vor, Zugangsbarrieren zur medizinischen Regelversorgung abzubauen, um den Gesundheitsstatus von wohnungslosen Menschen zu verbessern. Vor diesem Hintergrund müsse wohnungslosen Menschen beispielsweise der Zugang zur gesetzlichen Krankenversicherung erleichtert werden [11].
Fazit
STI können jeden Menschen betreffen. Frühzeitig erkannt, sind sie normalerweise gut behandelbar [1]. Dennoch ist es sehr wichtig, die verfügbaren Präventionsmaßnahmen auszureizen. Das gilt für die gesamte ärztliche Versorgung in der internistischen Praxis und in gleichem Maße für gynäkologisch und urologisch tätige Ärzt*innen, gerne in Zusammenarbeit mit spezialisierten Praxen.
Bundesministerium für Gesundheit. Sexuell übertragbare Infektionen (STI) (Stand 22.11.2022). Im Internet: https://www.bundesgesundheitsministerium.de/service/begriffe-von-a-z/s/sexuell-uebertragbare-infektionen-sti.html; Stand: 07.09.2023
Robert Koch-Institut. RKI-Ratgeber Gonorrhö (Stand 06.02.2023). Im Internet: https://www.rki.de/DE/Content/Infekt/EpidBull/Merkblaetter/Ratgeber_Gonorrhoe.html; Stand: 07.09.2023
Robert Koch-Institut. RKI Ratgeber Chlamydiosen (Teil 1): Erkrankungen durch Chlamydia trachomatis (Stand 21.12.2010). Im Internet: https://www.rki.de/DE/Content/Infekt/EpidBull/Merkblaetter/Ratgeber_Chlamydiosen_Teil1.html; Stand: 07.09.2023
Robert Koch-Institut. RKI Ratgeber Syphilis (Stand 12.11.2020). Im Internet: https://www.rki.de/DE/Content/Infekt/EpidBull/Merkblaetter/Ratgeber_Syphilis.html; Stand: 07.09.2023
Bundeszentrale für gesundheitliche Aufklärung. Hepatitis A. Im Internet: https://www.liebesleben.de/fuer-alle/sexuell-uebertragbare-infektionen/hepatitis-a/; Stand: 07.09.2023
Bundeszentrale für gesundheitliche Aufklärung. Hepatitis C. Im Internet: https://www.liebesleben.de/fuer-alle/sexuell-uebertragbare-infektionen/hepatitis-c/; Stand: 07.09.2023
Robert Koch-Institut. Infektionsepidemiologisches Jahrbuch meldepflichtiger Krankheiten für 2020. Im Internet: https://www.rki.de/DE/Content/Infekt/Jahrbuch/Jahrbuch_2020.pdf?__blob=publicationFile; Stand: 07.09.2023
Kassenärztliche Vereinigung Baden-Württemberg. Informationen zu Impfungen (Stand Januar 2023). Im Internet: https://www.kvbawue.de/praxis/verordnungen/impfungen; Stand: 07.09.2023
Kassenärztliche Bundesvereinigung. GESUNDHEITSUNTERSUCHUNG CHECK-UP. Im Internet: https://www.kbv.de/media/sp/Praxisinformation_Gesundheitsuntersuchung.pdf; Stand: 07.09.2023
Kassenärztliche Bundesvereinigung. EBM Gesamt - Stand 3. Quartal 2023 (30.06.2023). Im Internet: https://www.kbv.de/html/arztgruppen_ebm.php#content2398; Stand: 16.09.2023
Robert Koch-Institut. Epidemiologisches Bulletin 31. März 2022 / Nr. 13. Im Internet: https://www.rki.de/DE/Content/Infekt/EpidBull/Archiv/2022/Ausgaben/13_22.pdf?__blob=publicationFile ; Stand: 07.09.2023
Der Checkpoint Plus Freiburg: Ein integriertes Versorgungsangebot für sexuell aktive Menschen
Die Inzidenz bakterieller Infektionen, die beim Geschlechtsverkehr übertragen werden (STIs, sexually transmitted infections) nimmt in Deutschland zu und auch die Inzidenz von HIV-Infektionen ist weiterhin auf gleichbleibendem Niveau [1]. Frei von Infektionen zu sein ist aber nur ein Aspekt von sexueller Gesundheit. Emotionale, physische und soziale Gesundheit sollte für sexuell aktive Menschen möglich sein. In Freiburg wurde darum die Initiative „Checkpoint Plus“ ins Leben gerufen. Hier arbeiten der Checkpoint der Aidshilfe Freiburg e.V., die Infektionsmedizin des MVZ Clotten Oltmannsstrasse Freiburg und die Abteilung Infektiologie, Klinik für Innere Medizin II der Uniklinik Freiburg zusammen, um sexuell aktiven Menschen ein integriertes Angebot machen zu können, das Prävention, Diagnostik und medizinische Versorgungen umfasst [2].
Hier finden Sie ausführliche Informationen rund um die Angebote des Checkpoint Plus Freiburg.
Der Checkpoint Plus Freiburg will bestehende Hürden abbauen
In einem für das Fachkreisportal GileadPro aufgezeichneten Videopodcast sprachen die medizinische Leiterin des Checkpoints Dr. Susanne Usadel, und der Projektkoordinator Stefan Zimmermann über die Idee hinter dem Checkpoint Plus Freiburg [3].
Ziel des Checkpoint Plus sei es, ein niederschwelliges Angebot für alle sexuell aktiven Menschen zu schaffen. Im derzeitigen System gäbe es vor allem 2 Hürden:
- Tests auf eine mögliche STI würden vor allem in Gesundheitsämtern durchgeführt. Kostenlos seien diese nur bei einem Verdacht auf eine Infektion. Wer sich ohne konkreten Anlass regelmäßig testen lassen wolle, müsse die Kosten selbst tragen [3].
- Die Stellen, die kostenlose Tests durchführen, könnten in der Regel keine Angebote zur medizinischen Behandlung machen. Personen, die ein positives Testergebnis erhielten, müssten so erneut nach einer Anlaufstelle suchen und Termine vereinbaren [3].
Eben diese Hürden wollten die Verantwortlichen des Checkpoint Plus Freiburg abbauen, so Usadel und Zimmermann: Im Checkpoint Plus könne man sich anonym beraten und testen lassen. Im Falle eines positiven Testergebnisses erhalte man in der integrierten Praxis eine medizinische Behandlung. Da die Behandlungskosten in der Regel von der gesetzlichen Krankenversicherung übernommen würden, müsse man zwar seine Krankenversichertenkarte nutzen. Durch die ärztliche Schweigepflicht bleibe die Anonymität der Patient*innen nach außen aber selbstverständlich gewahrt [3].
Das vollständige Interview mit Frau Dr. Usadel und Herr Zimmermann können Sie sich hier anschauen.
Auch die Wissenschaft profitiert
Da der Checkpoint Plus Freiburg wissenschaftlich begleitet wird, bietet er auch die Möglichkeit, neue Erkenntnisse rund um STIs zu gewinnen. So wurde im Rahmen einer Studie bereits untersucht, wie häufig STIs bei Klient*innen des Checkpoint Plus vorkommen. Dafür wurden vom 01. Mai 2020 bis zum 28. Februar 2021 alle Personen, die die Leistungen des Checkpoint Plus in Anspruch nahmen und ihr Einverständnis zur Teilnahme gaben, berücksichtigt. 417 Personen wurden in die Studie eingeschlossen, es kam zu insgesamt 668 Kontakten und in 3,4 Prozent dieser Fälle konnte eine STI nachgewiesen werden. Die beträchtliche Anzahl von STIs verdeutlicht die Notwendigkeit eines niederschwelligen Angebots für Tests und die Behandlung dieser Infektionen [1].
Fazit
Der Checkpoint Plus Freiburg will mit seinem niederschwelligen, integrierten Versorgungsangebot für alle sexuell aktiven Menschen die Hürden im Bereich der Diagnose und Behandlung von STIs abbauen und damit sexuelle Gesundheit ermöglichen [3]. Durch die wissenschaftliche Begleitung können darüber hinaus neue Erkenntnisse gewonnen werden, die dazu beitragen können, die sexuelle Gesundheit der Menschen in Deutschland zu verbessern.
Müller MC, Usadel S, Zimmermann S et al. Closing Sexual Health Service Gaps With a New Service Model in Germany: Performance of an on-Site Integrated, Cross-Sectoral, Low Threshold Sexually Transmitted Infections/HIV Counseling and Treatment Service. Frontiers in Public Health 2022; 10. Im Internet: https://www.frontiersin.org/articles/10.3389/fpubh.2022.793609; Stand: 04.10.2023
Checkpoint Aidshilfe Freiburg e.V. Zentrum für sexuelle Gesundheit. Über uns. Im Internet: https://checkpoint-freiburg.de/ueber-uns/; Stand: 22.08.2023
Gilead Sciences GmbH. HIV.digital | Folge 31: Niedrigschwellige Teststrategien – das Beispiel „Checkpoint Freiburg“. Im Internet: https://www.gileadpro.de/de-de/news/hiv-digital/hiv-digital-mediathek/hiv-digital-folge-31; Stand: 21.08.2023
Sexuelle Gesundheit
Zur sexuellen Gesundheit zählt laut der Weltgesundheitsorganisation nicht nur die Abwesenheit von Krankheit, sondern auch eine positive und respektvolle Einstellung zur Sexualität und zu sexuellen Beziehungen sowie die Möglichkeit, genussvolle und sichere sexuelle Erfahrungen zu machen. Diese sollen frei sein von Zwang, Diskriminierung und Gewalt [1]. Ein wesentlicher Baustein zur Förderung der sexuellen Gesundheit ist die Prävention und Behandlung sexuell übertragbarer Krankheiten wie HIV [2].
Die Bedeutung von HIV für die sexuelle Gesundheit
Das Aufkommen des erworbenen Immundefizienz-Syndroms (AIDS) und die Entdeckung des humanen Immundefizienzvirus (HIV) in den 1980er Jahren stellte die Gesellschaft zunächst vor große Herausforderungen, insbesondere im Hinblick auf den Umgang mit homosexuellen Männern und Menschen, die mit HIV leben [3, 4]. Im Jahr 1996 wurde ein Meilenstein erreicht: Mit der Entwicklung einer Kombinationstherapie war es fortan nicht nur möglich, den Ausbruch von AIDS zu verhindern, sondern auch die Übertragung des HI-Virus zu unterbinden [5].
Die 3 Säulen der HIV-Prävention
Auch wenn Menschen mit einer antiretroviralen Therapie (ART) heutzutage in der Regel lange und gut mit HIV leben können, bleibt es weiterhin das Ziel, HIV in Deutschland einzudämmen [6]. Die HIV-Prävention beruht im Wesentlichen auf 3 Säulen:
• der Verwendung von Kondomen,
• der Behandlung der Infektion (TasP, Treatment as Prevention) und
• der Präexpositionsprophylaxe (PrEP).
Die TasP-Strategie wirkt präventiv, da unter einer erfolgreichen ART praktisch keine Übertragung von HIV stattfinden kann [4]. Die Gültigkeit von nicht nachweisbar = nicht übertragbar konnte beispielsweise in der PARTNER-Studie gezeigt werden, die das HIV-Übertragungsrisiko schwuler Paare untersuchte, von denen jeweils ein Partner mit HIV lebte und mit ART behandelt wurde. Obwohl die Paare Sex ohne Kondom hatten, kam es zu keiner Übertragung des Virus zwischen den Partnern [7]. Die PrEP wird für Menschen mit einem substanziellen Infektionsrisiko empfohlen, beispielsweise für Partner*innen von Menschen mit einer frisch diagnostizierten HIV-Infektion, deren Viruslast noch nicht ausreichend durch eine ART reduziert werden konnte [4].
HIV wird häufig erst spät diagnostiziert
In Deutschland erfährt etwa jede*r Dritte erst in einem fortgeschrittenerem Krankheitsstadium von seiner/ihrer HIV-Infektion [6, 8]. Neben asymptomatischen Verläufen trägt auch die Fehleinschätzung des eigenen Infektionsrisikos zur hohen Quote unerkannter Infektionen bei: Menschen sind sich ihres Infektionsrisikos oft nicht bewusst [6, 8]. Bei auffälligen Laborwerten oder bestimmten Diagnosen – beispielsweise bei einer Immunthrombozytopenie –, sollte daher ein HIV-Test angeboten werden [8]. Ein Leitfaden der Deutschen Aidshilfe bietet Ärzt*innen eine Hilfestellung beim Einstieg in das Gespräch mit Patient*innen über eine mögliche HIV-Infektion [9].
Wer trägt die Kosten?
Die Kosten für HIV-Tests, ART und PrEP können unter bestimmten Voraussetzungen über die entsprechenden Ausnahmekennziffern bei der gesetzlichen Krankenversicherung (GKV) abgerechnet werden [4, 8, 10].
• HIV-Test [11]: EBM 32006
• Behandlung einer HIV-Infektion [11]: EBM 32021
• PrEP [10, 11]: EBM 01920 (Beratung vor Beginn einer PrEP), EBM 01921 (Einleitung einer PrEP) und EBM 01922 (Kontrolle im Rahmen einer PrEP)
Fazit
Sexuell übertragbare Krankheiten wie HIV sind ein Risiko für die sexuelle Gesundheit. Mittlerweile ist HIV aber so gut behandelbar, dass Menschen in der Regel gut und lange mit HIV leben können und ein Ansteckungsrisiko für ihr Umfeld praktisch ausgeschlossen ist – vorausgesetzt, sie erhalten tatsächlich Zugang zu einer erfolgreichen ART. Die Kosten für die Diagnose, PrEP und Therapie werden im Regelfall von der GKV erstattet.
World Health Organization. Sexuelle Gesundheit - Definition (2006a). Im Internet: https://www.who.int/health-topics/sexual-health#tab=tab_2; Stand: 15.08.2023
Robert Koch-Institut. Epidemiologisches Bulletin 6. September 2010 / Nr. 35. Im Internet: https://www.rki.de/DE/Content/Infekt/EpidBull/Archiv/2010/Ausgaben/35_10.pdf?__blob=publicationFile; Stand: 16.08.2023
Robert Koch-Institut. 1981 bis 1990: AIDS – die politische Dimension in den 1980er Jahren (Stand 16.10.2017). Im Internet: https://www.rki.de/DE/Content/Institut/Geschichte/Bildband_Salon/1981-1990.html; Stand: 15.08.2023
Robert Koch-Institut. HIV-Infektion/AIDS - RKI Ratgeber (Stand 16.06.2022). Im Internet: https://www.rki.de/DE/Content/Infekt/EpidBull/Merkblaetter/Ratgeber_HIV_AIDS.html#Start; Stand: 15.08.2023
Deutsche Aidshilfe. 20 Jahre HIV-Therapie: Ein langes und erfülltes Leben ist möglich (Stand 07.07.2016). Im Internet: https://www.aidshilfe.de/meldung/20-jahre-hiv-therapie-langes-erfuelltes-leben-moeglich; Stand: 15.08.2023
Bundesministerium für Gesundheit und Bundesministerium für wirtschaftliche Zusammenarbeit und Entwicklung. Strategie zur Eindämmung von HIV, Hepatitis B und C und anderen sexuell übertragbaren Infektionen. Im Internet: https://www.bundesgesundheitsministerium.de/fileadmin/Dateien/5_Publikationen/Praevention/Broschueren/Strategie_BIS_2030_HIV_HEP_STI.pdf; Stand: 15.08.2023
Rodger AJ et al. The Lancet 2019; 393: 2428–2438
Bogner JR et al. MMW Fortschr Med 2021; 163: 16–18
Deutsche Aidshilfe. HIV früh erkennen – Aids vermeiden. Ein Leitfaden für Ärztinnen und Ärzte. Im Internet: https://www.aidshilfe.de/shop/pdf/9648; Stand: 16.08.2023
Kassenärztliche Vereinigung Berlin. HIV-Präexpositionsprophylaxe (PrEP) zur Prävention einer HIV-Infektion. Im Internet: https://www.kvberlin.de/fuer-praxen/alles-fuer-den-praxisalltag/qualitaetssicherung/genehmigungspfl-leistungen/hiv-praeexpositionsprophylaxe-prep; Stand: 15.08.2023
Kassenärztliche Bundesvereinigung. EBM Gesamt - Stand 3. Quartal 2023 (30.06.2023). Im Internet: https://www.kbv.de/html/arztgruppen_ebm.php#content2398; Stand: 16.08.2023
Opportunistische Infektionen bei Menschen mit HIV
In der westlichen Welt ist die HIV-Infektion – sofern sie rechtzeitig diagnostiziert wird – heute in der Regel so gut behandelbar, dass nur noch wenige Betroffene das Krankheitsbild AIDS entwickeln. Dadurch sind auch opportunistische Infektionen (OI) im Zusammenhang mit einem durch HIV bzw. AIDS geschwächten Immunsystem selten geworden [1]. Menschen, die jedoch ohne es zu wissen mit einer HIV-Infektion leben oder trotz dieser Kenntnis keine ärztliche Hilfe suchen, sind nach wie vor einem hohen Risiko für OI ausgesetzt [1].
Die Infektiologen Prof. Christian Hoffmann und Prof. Jürgen Rockstroh haben deshalb ein Unterkapitel in dem von ihnen herausgegebenen Werk „HIV 2020/2021“ der Klinik, Diagnostik und Therapie von OI gewidmet. In diesem Kontext haben sie drei übergeordnete Regeln formuliert, die man als Behandler im Hinterkopf behalten sollte [1]:
Regel #1
Bei fast allen OI gilt: Je schlechter der Immunstatus des Patienten ist, desto früher sollte man an eine invasive Diagnostik denken.
Regel #2
Wenn der Immunstatus des Patienten bekannt ist, können viele OI weitgehend ausgeschlossen werden. Die meisten OI treten nämlich in aller Regel nur dann auf, wenn ein bestimmter Schwellenwert an CD4-positiven Zellen unterschritten wird (siehe Tabelle 1).
Regel #3
Wenn eine OI diagnostiziert wurde, sollte so schnell wie möglich eine antiretrovirale Therapie gestartet werden. Eine Immunrekonstitution ist der beste Schutz vor Rezidiven.
Diese opportunistischen Infektionen können im Zusammenhang mit HIV/AIDS auftreten
Tabelle 2 gibt einen Überblick über OI, die bei Menschen mit HIV/AIDS auftreten können. Detailinformationen zur Diagnostik und Therapie dieser Erkrankungen finden interessierte Leser im frei zugänglichen HIV-Buch 2020/2021, TEIL 3, Kapitel 7 (www.hivbuch.de).
![Tabelle 2: Diese opportunistischen Infektionen können bei Menschen mit HIV auftreten [1].](/fileadmin/_processed_/b/6/csm_Tabelle2_f96eabcf4a.png)
Tabelle 2: Diese opportunistischen Infektionen können bei Menschen mit HIV auftreten [1].
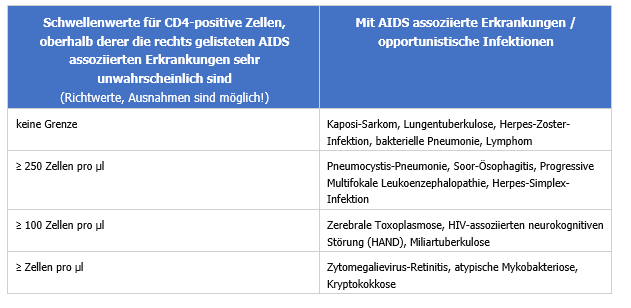
Tabelle 1: Zusammenhang zwischen dem Immunstatus und dem Risiko für bestimmte mit AIDS assoziierte Erkrankungen [1].
Fazit für die Praxis
Menschen mit HIV, die eine oder mehrere OIs entwickeln, sind auf eine rasche medizinische Versorgung angewiesen – im Idealfall durch einen erfahrenen Spezialisten, da die Differenzialdiagnostik und die Therapie von OIs eine Herausforderung sein kann.
Kontaktstellen zur Vermittlung von Patienten mit Verdacht auf eine OI finden Sie unter anderem im deutschen Ärzteverzeichnis auf www.hivandmore.de. Über das dort hinterlegte Formular können sich HIV-Schwerpunktärzte als Ansprechpartner registrieren.
Weitere Informationen zum Thema opportunistische Infektionen finden Sie auch auf der Webseite: https://www.hiv-symptome.de/opportunistische-infektionen/
- HIV 2020/2021. Herausgegeben von Prof. Christian Hoffmann und Prof. Jürgen Rockstroh, Medizin Fokus Verlag. Verfügbar unter www.hivbuch.de; Stand: 2022
HIV-positive Patienten in der internistischen Hausarztpraxis
Abb.: HIV-positive Blutprobe.
Für Patienten mit unspezifischen Symptomen ist der Hausarzt in der Regel der erste Ansprechpartner – das gilt auch für Menschen, die mit einer noch unbekannten HIV-Infektion leben. In der Hausarztpraxis werden häufig auch die Weichen für die Diagnose und Behandlung gestellt. Ärzte, die die Warnzeichen und Risikofaktoren einer HIV-Infektion kennen, ihre Patienten gut über das Thema HIV aufklären und im Zweifel das offene Gespräch mit ihnen suchen, leisten einen wichtigen Beitrag, um die HIV-Epidemie einzudämmen. Durch die rasche Überweisung an eine HIV-Schwerpunktpraxis können sie den Betroffenen eine Therapie ermöglichen, bevor das Krankheitsbild AIDS zutage tritt.
HIV-Infektionen frühzeitig erkennen
Bei einer HIV-Infektion können unspezifische Symptome wiederholt ohne erkennbare Ursache auftreten.
Häufige Symptome sind [2]
– Fieber
– dauerhafte Müdigkeit
– Gelenkschmerzen (Arthralgie)
– Appetitlosigkeit
– Hautausschlag
– Muskelschmerzen (Myalgie)
Durch eine HIV-bedingte Immundefizienz können weitere Erkrankungen und Symptome hinzukommen. Dazu zählen Mykosen, virale und bakterielle Infektionskrankheiten, Gewichtsverlust, chronische Diarrhö sowie neurologische und maligne Erkrankungen [3].
Tests geben Klarheit
Ein HIV-Test ist einfach, kostengünstig und kann bei Krankheitsverdacht über die EBM-Kennziffer 32006 in aller Regel abgerechnet werden [3]. Menschen aus Hochprävalenzländern sollte, Schwangeren muss im Rahmen der Vorsorgeuntersuchungen ein HIV-Test angeboten werden. Generell sollten sich alle Personen mit wechselnden Sexualpartnern regelmäßig auf HIV testen lassen [1]. HIV-Tests werden von verschiedenen Einrichtungen auch anonymisiert durchgeführt. Es gilt die nicht-namentliche Meldepflicht einer nachgewiesenen HIV-Infektion.
Offene Kommunikation als Erfolgsrezept
Es ist nicht immer leicht, Patienten gezielt auf eine sexuell übertragbare Krankheit und eine mögliche HIV-Infektion anzusprechen. Die 3-P-Fragen zu „Partner, Praktiken und Prävention“ liefern einen Gesprächsleitfaden und helfen Ärzten, das Risiko einer HIV-Infektion besser einzuschätzen [3].
>> Hier finden Sie unter anderen Leitfäden den von der Deutschen AIDS-Hilfe herausgegebenen Leitfaden für Ärztinnen und Ärzte, der praxisrelevante Tipps für das Arzt-Patienten-Gespräch gibt und auf die verschiedenen Arten der HIV-Testung eingeht.
Grundsätzlich gilt: Je früher eine HIV-Infektion durch ein offenes, einfühlsames Gespräch mit dem Patienten erkannt wird, desto besser sind die Erfolgschancen einer antiretroviralen Therapie. Dadurch erspart man dem Patienten auch eine mitunter jahrelange Odyssee auf der Suche nach der richtigen Diagnose.
HIV-positive Patienten betreuen
Da eine HIV-Diagnose oft als traumatisch und stigmatisierend empfunden wird, sollte der Patient sensibel und in einem geschützten Raum darüber informiert werden. Nach der bestätigten Diagnose wird empfohlen, den Patienten an eine HIV-Schwerpunktpraxis zu überweisen. In der Regel erfolgt daraufhin eine gemeinsame Weiterbetreuung durch den Hausarzt und die auf HIV spezialisierte Praxis. Auf diese Weise kann mit Blick auf ggf. vorhandene Komorbiditäten und Begleitmedikationen die optimale Therapiestrategie gewählt werden. HIV-positive Patienten finden zusätzliche Unterstützung bei den Beratungs- und Selbsthilfeangeboten der Aidshilfen.
Wissenswertes für medizinisches Fachpersonal
Die Gefahr, sich als medizinisches Fachpersonal beim Kontakt mit einem HIV-positiven Patienten zu infizieren, ist sehr gering [1]. Bei antiretroviral behandelten Patienten (und somit der Mehrzahl der HIV-positiven Patienten) ist die Viruslast im Blut so niedrig, dass eine Übertragung nahezu ausgeschlossen ist. Ein Ansteckungsrisiko besteht bei Stich- oder Schnittverletzungen mit kontaminierten Instrumenten und immer dann, wenn offene Wunden oder Schleimhäute mit virenbelasteten Flüssigkeiten in Kontakt kommen. Durch rasch eingeleitete Präventivmaßnahmen lässt sich das Risiko aber auch in diesen Fällen minimieren. Medizinische Fachangestellte können sich im Rahmen einer Fortbildung weiterbilden und sich als MFA mit Schwerpunkt HIV/AIDS zertifizieren lassen.
- HIV in der Hausarztpraxis. Verfügbar unter http://www.info-praxisteam.de/2018/04/12_HIV.php; Stand: 12.10.2021
- Hecht FM, Busch MP, Rawal B, Webb M, Rosenberg E, Swanson M, Chesney M, Anderson J, Levy J, Kahn JO. Use of laboratory tests and clinical symptoms for identification of primary HIV infection. AIDS. 2002 May 24;16(8):1119-29. doi: 10.1097/00002030-200205240-00005. PMID: 12004270
- HIV früh erkennen – AIDS vermeiden. Ein Leitfanden für Ärztinnen und Ärzte. Verfügbar unter https://www.aidshilfe.de/shop/pdf/9648; Stand: 12.10.2021
HIV im Alter: Häufigkeit, Diagnostik und Therapie
HIV-positive Menschen haben heute eine ähnlich hohe Lebenserwartung wie die Allgemeinbevölkerung. Im Jahr 2013 waren global betrachtet 10 % der Menschen mit HIV über 50 Jahre alt, in Industrieländern wie den USA sogar 50 %. Seit den 1990er Jahren ist der Altersdurchschnitt der HIV-positiven Weltbevölkerung deutlich angestiegen. Das ist zum einen auf die Entwicklung von antiretroviralen Therapien und zum anderen auf einen Zuwachs an Neuinfektionen in höheren Altersgruppen zurückzuführen [1].
HIV-Neuinfektionen bei älteren Menschen nehmen zu
Ältere Menschen gelten normalerweise nicht als Risikogruppe für eine HIV-Infektion und werden daher seltener auf HIV getestet als jüngere. Dadurch wird die HIV-Infektion bei ihnen oft erst spät entdeckt, was sich ungünstig auf die Langzeitprognose auswirken kann. Eine früh begonnene antiretrovirale Therapie ist nicht nur wichtig, um damit dem Krankheitsbild AIDS vorzubeugen, sondern sie kann auch das Risiko für Komorbiditäten senken [2]. Während eine HIV-Infektion im höheren Alter zu Beginn der Epidemie eher selten war, ist das heute längst kein Einzelfall mehr. Beispielsweise waren 18 % der Patienten, die in den USA im Jahr 2015 eine HIV-Erstdiagnose erhielten, über 50 Jahre alt [1].
Welcher Übertragungsweg spielt in dieser Patientengruppe die größte Rolle? Europäische Daten zeigen, dass sich viele der neu diagnostizierten älteren Patienten über heterosexuellen Geschlechtsverkehr infizieren [2]. Die deutsche Aidshilfe empfiehlt daher, auch bei älteren Patienten das Sexualverhalten und damit ggf. zusammenhängende HIV-Risikosituationen zu erfragen, wenn es Indizien für eine HIV-Infektion gibt – zum Beispiel eine auffällige Infektneigung, die nicht durch andere Ursachen erklärbar ist. Die wichtigsten Aspekte sind dabei die drei P-Fragen nach Partner(n), Praktiken und den Vorkehrungen zur Prävention sexuell übertragbarer Infektionen [3]. Scheint anhand dieser Fragen ein HIV-Test angebracht, empfiehlt sich ein stufendiagnostisches Vorgehen. Das Screening wird dabei in der Regel mit Kombinationstests der vierten Generation durchgeführt. Fällt der erste Test negativ aus und es besteht dennoch der begründete Verdacht auf eine kürzliche Infektion, d. h. vor weniger als 2,5 Wochen, sollte das Ergebnis mit einem PCR-Test (HIV-Nukleinsäurenachweis) gesichert werden [4].
Bei einem positiven Testergebnis ist es wichtig, Betroffene einfühlsam über die Diagnose, die heute guten Therapiemöglichkeiten und das dadurch fast normale Leben mit HIV zu informieren. Wird die Diagnose im hausärztlichen Versorgungsbereich gestellt, sollte der Patient an eine HIV-Schwerpunktpraxis überwiesen werden. Außerdem zahlt es sich aus, auf die Beratungsangebote der Aidshilfen aufmerksam zu machen und die Patienten an Selbsthilfegruppen zu vermitteln [3].
>> Gut zu wissen: Ärzte können HIV-Kombinationstests oder Nukleinsäurenachweise über die EBM-Kennziffer 32006 außerhalb des Laborbudgets abrechnen [3].
Altern mit bestehender HIV-Infektion
Bei einer erfolgreichen viralen Suppression und einem intakten Immunsystem (≥ 350 CD4-positive Zellen/µl Blut) haben HIV-positive Menschen eine nahezu normale Lebenserwartung [1]. Dadurch rücken zunehmend geriatrische Herausforderungen wie Multimorbidität, Polypharmazie und typische altersassoziierte Erkrankungen bei ihnen in den Vordergrund. Bestimmte Komorbiditäten treten bei Menschen mit HIV öfter auf als in der Allgemeinbevölkerung. Dazu gehören [1]:
• Kardiovaskuläre Erkrankungen
• Osteopenie und Osteoporose
• Metabolisches Syndrom und Diabetes mellitus
• Chronische Nierenerkrankung
• HIV-assoziierte neurokognitive Erkrankungen
• Bestimmte Malignome
• Gebrechlichkeit (engl. frailty, unter anderem gekennzeichnet durch eine geringe Belastbarkeit, Muskelschwäche, chronische Erschöpfung oder Sturzneigung)
Der Früherkennung und Prophylaxe dieser Erkrankungen kommt daher bei HIV-positiven, alternden Menschen eine große Bedeutung zu. Dazu gehört etwa die Krebsvorsorge, z. B. für Analkarzinome oder Gebärmutterhalskrebs, sowie eine Osteoporoseprophylaxe.
Es gibt zudem Hinweise darauf, dass Patienten mit HIV-Infektion schneller altern. Die mutmaßlichen Ursachen hierfür sind unter anderem die Dysregulation des Immunsystems, die Seneszenz der Immunzellen und chronische Entzündungen [1]. Weil der Alterungsprozess bei HIV-Patienten ohnehin krankheitsbedingt beschleunigt ist, zahlt sich ein gesunder Lebensstil bei ihnen mit Blick auf die Lebenserwartung umso mehr aus.
>> Hier spricht Prof. Dr. Rockstroh, Leiter der Ambulanz für Infektiologie & Immunologie am Universitätsklinikum Bonn, über das Älterwerden mit HIV.
Mit HIV-assoziierten und/oder altersbedingten Komorbiditäten geht oft auch eine Polypharmazie einher. Da eine antiretrovirale Therapie mit bestimmten Medikamenten wechselwirken kann, sollten vor jeder Verordnung potenzielle Interaktionen mit den gängigen HIV-Therapeutika geprüft werden [2]. Informationen zu Arzneimittelinteraktionen sind unter anderem hier abrufbar: www.hiv-druginteractions.org/checker.
- Wing EJ. HIV and aging. Int J Infect Dis 2016; 53: 61-68
- Wierz V, Nürnberg M. HIV-Infektion in der Pflege: Wegweiser für die Versorgung von Menschen mit HIV. 2022
- Deutsche Aidshilfe. HIV früh erkennen – Aids vermeiden. Ein Leitfaden für Ärztinnen und Ärzte. Verfügbar unter https://www.aidshilfe.de/shop/pdf/9648; Stand: 11.05.2022
- Nachweis einer Infektion mit Humanem Immundefizienzvirus (HIV): Serologisches Screening mit nachfolgender Bestätigungsdiagnostik durch Antikörper-basierte Testsysteme und/oder durch HIV-Nukleinsäure-Nachweis : Stellungnahme der Gemeinsamen Diagnostikkommission der Deutschen Vereinigung zur Bekämpfung von Viruskrankheiten e. V.(DVV e. V.) und der Gesellschaft für Virologie e. V. (GfV e. V.) Bundesgesundheitsblatt Gesundheitsforschung Gesundheitsschutz 2015; 58: 877-886